第一节 肺 通 气
肺通气(pulmonary ventilation)是肺与外界环境之间的气体交换过程。实现肺通气的器官包括呼吸道、肺泡和胸廓等。呼吸道是沟通肺泡与外界的通道;肺泡是肺泡气与血液气进行交换的主要场所;而胸廓的节律性呼吸运动则是实验通气的动力。
一、呼吸道的主要功能
呼吸首(气道)包括鼻、咽、喉(上呼吸道)和气管、支气管及其在肺内的分支(下呼吸道)。随着呼吸道的不断分支,其结构和功能均发生一系列变化,气道数目增多,口径减小,总横断面积增大,管壁变薄,这些变化有重要的生理意义。
(一)调节气道阻力
通过调节气道阻力从而调节进出肺的气体的量、速度和呼吸功(详见肺通气原理)。
(二)保护功能
环境气温、湿度均不恒定,而且可含尘粒和有害气体,这些都交危害机体健康。
但是,呼吸道具有对吸入气体进入加温、湿润、过滤、清洁作用和防御反射等保护功能。
1.加温湿润作用 主要在鼻和咽,而气管和支气管的作用较小。一般情况下,外界空气的温度和温度都较肺同为低。由于鼻、咽粘膜有丰富的血流,并有粘液腺分泌粘液,所以吸入气在达气管时已被加温和被水蒸气所饱和,变为温暖而湿润的气体进入肺泡。如果外界气温高于体温,则通过呼吸道血流的作用,也可以使吸入气的温度下降到体温水平。呼吸道的这种空气调节功能对肺组织有重要的保护作用。经气管插管呼吸的病人,失去了呼吸道的空气调节功能,可使呼吸道上皮、纤毛及腺体等受到损伤,因此应给病人呼吸湿润的空气为宜。
2.过滤清洁作用 通常通过呼吸道的过滤和清洁作用,阻挡和清除了随空气进入呼吸道的颗粒、异物,使进入肺泡的气体几乎清洁无菌。呼吸道有各种不同的机制防止异物到达肺泡。其一在上呼吸道。鼻毛可以阻挡较大颗粒进入,而鼻甲的形状则使许多颗粒直接撞击在粘膜上或因重力而沉积在粘膜上。这样,直径大于10μm的颗粒几乎完全从鼻腔空气中被清除掉。其二在气管、支气管和细支气管。直径在2-10μm的颗粒可通过鼻腔而进入下呼吸道,但这里管壁粘膜有分泌粘液的杯状细胞和纤行上皮细胞。所分泌的沾液覆盖在纤毛上。许多纤毛有力地、协调地和有节奏地摆动,将粘液层和附着于其上的颗粒向喉咽方向移动。每次摆动可移动粘液层达16μm,若每秒钟纤毛摆动20次,则每分钟可使粘液层移动约19mm。纤毛推动粘液层及所附着的颗粒到达咽部后,或被吞咽或被咳出。吸入气干燥或含有刺激性物质,如二氧化硫等,可以损害纤毛的运动,影响呼吸道的防御功能。其三是巨噬细胞。直径小于2μm的小颗粒可以进入呼吸性细支气管、肺泡管和肺泡,巨噬细胞可以吞噬吸入的颗粒和细菌,然后带着它的吞噬物向上游走到细支气管壁上的粘液层,随粘液排出。肺泡巨噬细胞生活在氧分压较市制肺泡中,当通气量减少或氧分压降低时,其功能将减退。此外,呼吸道的分泌物中还含有免疫球蛋白和其它物质,有助于防止感染和维持粘膜的完整性。
呼吸道受到机械或化学刺激时,可以引起防御反射,将在呼吸调节的一节中叙述。
二、肺通气原理
气体进入肺取决于两方面因素的相互作用:一是推动气体流动的动力;一是阻止其流动的阻力。前者必须克服后者,方能实现肺通气,正如心室射血的动力必须克服循环系统的阻力才能推动血液流动一样。
(一)肺通气的动力
气体进出肺是由大气和肺泡气之间存在着压力差的缘故。在自然呼吸条件下,此压力差产生于肺的张缩所引起的肺容积的变化。可是肺本身不具有主动张缩的能力,它的张缩是由胸廓的扩大和缩小所引起,而胸廓的扩大和缩小又是由呼吸肌的收缩和舒张所引起。当吸气肌收缩时,胸廓扩大,肺随之扩张,肺容积增大,肺内压暂时下降并低于大气压,空气就顺此压差而进入肺,造成吸气(inspiration)。反之,当吸气肌舒张和(或)呼气肌收缩时,胸廓缩小,肺也随之缩小,肺容积减小,肺内压暂时升高并高于大气压,肺内气便顺此压差流出肺,造成呼气(expiration)。呼吸肌收缩、舒张所造成的胸廓的扩大和缩小,称为呼吸运动。呼吸运动是肺通气的原动力。
1.呼吸运动 引起呼吸运动的肌为呼吸肌。使胸廓扩大产生吸气动作的肌肉为吸气肌,主要有膈肌和肋间外肌;使胸廓缩小产生呼气动作的是呼气肌,主要有肋间内肌和腹壁肌。此外,还有一些辅助呼吸肌,如斜角肌、胸锁乳突肌和胸背部的其它肌肉等,这些肌肉只在用力呼吸时才参与呼吸运动。
(1)吸气运动:只有在吸气肌收缩时,才会发生吸气运动,所以吸气总是主动过程。膈形状似钟罩,静止时向上隆起,位于胸腔和腹腔之间,构成胸腔的底。膈肌收缩时,隆起的中心下移,从而增大了胸腔的上下径,胸腔和肺容积增大,产生吸气。膈下移的距离视其收缩强度而异,平静吸气时,下移约1-2cm,深吸气时,下移可达7-10cm。由于胸廓呈圆锥形,其横截面积上部较小,下部明显加大。因此,膈稍稍下降就可使胸腔容积大大增加。据估计,平静呼吸时因膈肌收缩而增加的胸腔容积相当于总通气量的4/5,所以膈肌的舒缩在肺通气中起重要作用。膈肌收缩而膈下移时,腹腔内的器官因受压迫而使腹壁突出,膈肌舒张是时,腹腔内脏恢复原们画面为膈肌舒缩引起的呼吸运动伴以腹壁的起伏,所以这种型式的呼吸称为腹式呼吸(abdominal breathing)。
肋间外肌的肌纤维起自上一肋骨的近脊椎端的下缘,斜向前下方走行,止于下一肋骨近胸骨端的止缘。由于脊椎的位置是固定的,而胸骨可以上下移动,所以当肋间外肌收缩时,肋骨和胸骨都向上提,肋骨下缘还向外侧偏转,从而增大了胸腔的前后径和左右径,产生吸气。肋间外肌收缩越强,胸腔容积增大越多。在平静呼吸中肋间外肌所起的作用较膈肌为小。由肋间肌舒缩使肋骨和胸骨运动所产生的呼吸运动,称为胸式呼吸(thoracic breathing)。腹式呼吸和胸式呼吸常同时存在,其中某种型式可占优势;只有在胸部或腹部活动受到限制时,才可能单独出现某一种型式的呼吸。
(2)呼气运动:平静呼气时,呼气运动不是由呼气肌收缩所引起,而是因膈股长肋间外肌舒张,肺依靠本身的回缩力量而回位,并牵引胸廓缩小,恢复其吸气开始前的位置,产生呼气。所以平静呼吸时,呼气是被动的。用力呼吸时,呼气肌才参与收缩,使胸廓进一步缩小,呼气也有了主动的成分。肋间内肌走行方向与肋间外肌相反,收缩时使肋骨和胸骨下移,肋骨还向内侧旋转,使胸腔前后、左右缩小,产生呼气。腹壁肌的收缩,一方面压迫腹腔器官,推动膈上移,另一方面也牵拉下部的肋骨向下向内移位,两者都使胸腔容积缩小,协助产生呼气。
(3)平静呼吸和用力呼吸:安静状态下的呼吸称为平静(平和)呼吸(eupnea)。其特点是呼吸运动较为平衡均匀,每分钟呼吸频率约12-18次,吸气是主动的,呼气是被动的。机体活动时,或吸入气中的二氧化碳含量增加或氧含量减少时,呼吸将加深、加快,成为深呼吸或用力呼吸,这时不仅有更多的吸气肌参与收缩,收缩加强,而且呼气肌也主动参与收缩。在缺氧或二氧化碳增多较严重的情况下,会出现呼吸困难(dyspnea),这时,不仅呼吸大大加深,而且出现鼻翼扇动等,同时主观上有不舒服的困压感。
2.肺内压 肺内压是指肺泡内的压力。在呼吸暂停、声带开放、呼吸道畅通时,肺内压与大气压相等。吸气之初,肺容积增大,肺内压暂进下降,代于大气压,空气在此压差推动下进入肺泡,随着肺内气体逐渐增加,肺内压也逐渐升高,至吸气末,肺内压已升高到和大气压相等,气流也就停止(图5-2)。反之,在呼气之初,肺容积减小,肺内压暂时升高并超过大气压,肺内气体便流出肺,使肺内气体逐渐减少,肺内压逐渐下降,至呼气末,肺内压又降到和大气压相等。
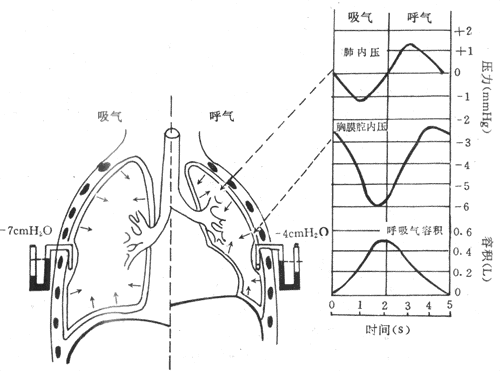
图5-2 吸气和呼气时,肺内压、胸膜腔内压及呼吸气容积的变化过程(右)和胸膜腔内压直接测量示意图(左)
(1mmHg=0.133kPa,1cmH20g0.098kPa)
呼吸过程中肺内压变化的程度,视呼吸的缓急、深浅和呼吸道是否通畅而定。若呼吸慢,呼吸道通畅,则肺内压变化较小;若呼吸较快,呼吸道不够通畅,则肺内压变化较大。平静呼吸时,呼吸缓和,肺容积的变化也较小,吸气时,肺内压较大气压约低0.133-0.266kPa(1-2mmHg),即肺内压为-0.266—-0.133kPa(-2—-1mmHg);呼气时较大气压约高0.133-0.266kPa(1-2mmHg)。用力呼吸时,呼吸深快,肺内压变化的程度增大。当呼吸道不够通畅时,肺内压的升降将更大。例如紧闭声门,尽力作呼吸动作,吸气时,肺内压可为-13.3——-3.99kPa(-100—-30mmHg),呼气时可达7.89-18.62kPa(60-140mmHg)。
由此可见,在呼吸过程中正是由于肺内压的周期性交替升降,造成肺内压和大气压之间的压力差,这一压力差成为推动气体进出肺的直接动力。一旦呼吸停止,便可根据这一原理,用人为的方法造成肺内压和大气压之间的压力差来维持肺通气,这便是人工呼吸。人工呼吸的方法很多,如用人工呼吸机进入正压通气;简便易行的口对口的人工呼吸;节律地举臂压背或挤压胸廓等。但在旅行人工呼吸时,首先要保持呼吸道畅通,否则,对肺通气而言,操作将是无效的。
3.胸膜腔和胸膜腔内压 如上所述,在呼吸运动过程中随胸腔廓的运动而运动。肺为何能随胸廓而运动呢?这是因为在肺和胸廓之间存在一密闭的胸膜腔和肺本身有可扩张性的缘故。胸膜有两层,即紧贴于肺表面的脏层和紧贴于胸廓内壁的壁层。两层胸膜形成一个密闭的潜在的腔隙,为胸膜腔。胸膜腔内仅有少量浆液,没有气体,这一薄层浆液有两方面的作用。一是在两层胸膜之间起润滑作用。因为浆液的粘滞性很低,所以在呼吸运动过程中,两层胸膜可以互相滑动,减小磨擦。二是浆液分子的内聚力使两层胸膜贴附在一起,不易分开,所以肺就可以随胸廓的运动而运动。因此,胸膜腔的密闭性和两层胸膜间浆液分子的内聚力有重要的生理意义。如果胸膜腔破裂,与大气相通,空气将立即进入胸膜腔,形成气胸,两层胸膜彼此分开,肺将因其本身的回缩力而塌陷。这时,尽管呼吸运动仍在进行,肺却减小或失去了随胸廓运动而运动的能力,其程度视气胸的程度和类型而异。显然,气胸时,肺的通气功能受到妨害,严重者,应紧急处理。
胸膜腔内的压力为胸膜腔内压(intrapleural pressure),可用两种方法进行测定。一种是直接法,将与检压计相连接的注射针头斜刺入胸膜腔内,检压计的液而即可直接指示胸膜腔内的压力(图5-2左)。直接法的缺点是有刺破胸膜脏层和肺的危险。另一种方法是间接法,让受试者吞下带有薄壁气囊的导管至下胸部的食管,由测量呼吸过程中食管内压变化来间接地指示胸膜腔内压变化。这是因为食管在胸内介于肺和胸壁之间,食管壁薄而软,在呼吸过程中两者的变化值基本一致。故可以测食管内压力的变化以间接反映胸膜腔内压的变化。
测量表明胸膜腔内压比大气压低,为负压。平静呼气末胸膜腔内压约为-0.665—-0.399kPa(-5—-3mmHg),吸气末约为-1.33—-0.665kPa(-10—-5mmHg)(图5-2)。关闭声门,用力吸气,胸膜腔内压可降至-11.97kPa(-90mmHg),用力呼气时,可升高到14.63kPa(110mmHg)。胸膜腔内负压不便作用于肺,牵引其扩张,也作用于胸腔内其它器官,特别是壁薄而可扩张性大的腔静脉和胸导管等,影响静脉血和淋巴液的回流。
胸膜腔内压为何是负压?从分析作用于胸膜腔的力来说明。有两种力通过胸膜脏层作用于胸膜腔:一是肺内压,使肺泡扩张;一是肺的弹性回缩力,使肺泡缩小(图5-2左,箭头所示)。因此,胸膜腔内的压力实际上是这两种方向相反的力的代数和,即:
胸膜爱内压=肺内压-肺弹性回缩力
在吸气末和呼气末,肺内压等于大气压,因而
胸膜腔内压=大气压-肺弹性回缩力
若以1个大气压为0位标准,则
胸膜腔内压= -肺弹性回缩力
如果肺弹性回缩力是0.665kPa(5mmHg),胸膜腔内压就是-0.665kPa(-5mmHg),实际的压力值便是101.08kPa—0.665kPa=100.415kPa(760mmHg—5mmHg=755mmHg)。可见,胸膜腔负压是由肺的弹性回缩力(其来源见下文,肺的弹性阻力和顺应性)造成的。吸气时,肺扩张,肺的弹性回缩力增大,胸膜腔负压也更负。呼气时,肺缩小,肺弹性回缩力也减小,胸膜腔负压也减少。但是,为什么在呼气末胸膜腔内压仍然为负?这是因为胎儿出生后,胸廓生长的速度比肺快,以致胸廓经常牵引着肺,即便在胸廓因呼气而缩小时,仍使肺处于一定程度的扩张状态,只是扩张程度小些而已。所以,正常情况下,肺总是表现出回缩倾向,胸膜腔内压因而经常为负。
综上所述,可将肺通气的动力概括如下:呼吸肌的舒缩是肺通气的原动力,它引起胸廓的张缩,由于胸膜腔和肺的结构功能特征,肺便随胸廓的张缩而张缩,肺容积的这种变化又造成肺内压和大气压之间的压力差,此压力差直接推动气体进出肺。
(二)肺通气的阻力
肺通气的动力需要克服肺通气的阻力方能实现肺通气。阻力增高是临床上肺通0气障碍最常见的原因。肺通气的阻力有两种:弹性阻力(肺和胸廓的弹性阻力),是平静呼吸时主要阻力,约占总阻力的70%;非弹性阻力,包括气道阻力,惯性阻力和组织的粘滞阻力,约占总阻力的30%,其中又以气道阻力为主。
1.用同等大小的外力作用时,弹性阻力大者,变形程度小;弹性阻力小者,变形程度大。一般用顺应性(compliance)来度量弹性阻力。顺应性是指在外力作用下弹性组织的可扩张性,容易扩张者顺应性大,弹性阻力小;不易扩张者,顺应性小,弹性阻力大。可见顺应性(C)与弹性阻力(R)成反变关系:
C=1/R
顺应性用单位压力变化(△P)所引起的容积变化(△V)来表示,单位是L/cmH[XB]2[/XB]O,即 C=[(△V/△P)L ]/[cmH[XB]2[/XB]O ]。
(1)肺弹性阻力和肺顺应性:肺具有弹性,在肺扩张变形时所产生的弹性回缩力,其方向与肺扩张的方向相反,因为是吸气的阻力,即肺弹性回缩力是肺的弹性阻力。肺的弹性阻力可用肺顺应性表示:

跨肺压是肺内压与胸膜腔内压之差。
1)肺静态顺应性曲线:测定肺顺应性时,进行分步吸气(或打气入肺)或分步呼气(或从肺内抽气),每步吸气或呼气后,屏气,放松呼吸肌,测定肺容积的变化和胸膜腔内压(因为这时呼吸道内没有气流流动,肺内压等于大气压,所以只测胸膜腔内压就可知道跨肺压)。然后绘制容积-压力(V-P)曲线(图5-3),就是肺的顺应性曲线。因为测定是在屏气无气流的情况下进行的,所在是肺静态顺应性。曲线的斜率反映不同肺容量下顺应性或弹性阻力的大小。曲线斜率大,顺应性大,弹性阻力小;曲线斜率小,则意义相反。正常成年人在平静呼气末,肺容积约为肺总量的40%左右时,肺顺应性正好位于曲线的中段,此段斜率最大,故平静呼吸时肺弹性阻力小,呼吸省力。此时健康成年人C[XB]L[/XB]约为0.2L/cmH[XB]2[/XB]O。当肺充血、肺组织纤维化化或肺泡表面活性物质(见后文)减少时,肺的弹性阻力增加,患者吸气困难;肺气肿时,肺弹性成分大量破坏,肺回缩量减小,弹性阻力减小,患者呼气困难。
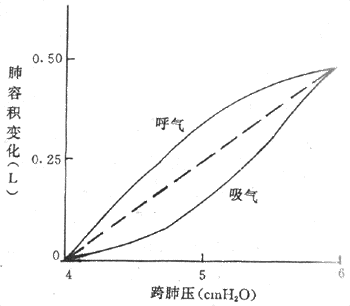
图5-3 肺的静态顺应性曲线(1cmH[XB]2[/XB]O=0.098kPa)
2)比顺应性:肺顺应性还受肺总量的影响。肺总量大的,其顺应性较大;反之,较小。现举例说明。设若用0.5kPa(5cmH[XB]2[/XB]O)的压力将1L的气体注入一个人的两肺,计算得出全肺顺应性为0.2L/cmH[XB]2[/XB]O。如果左、右两肺的容积和顺应性是一样的,那么同样0.5kPa的压力,将同样1L气体送入肺内,每侧肺容量仅增加0.5L,计算出每侧肺的顺应性只有 0.1L/cmH[XB]2[/XB]O,而不是0.2L/cmH[XB]2[/XB]O。这是因为吸入同等容积的气体,在肺总量较大者,其扩张程度较小,弹性回缩也也较小,弹性阻力小,仅需较小的跨肺压变化即可,顺应性大;而在肺总量较小者,其扩张程度大,弹性加缩力也大,弹性阻力大,需较大的跨肺压变化,故顺应性小。由于不同个体间肺总量存在着差别,在比较其顺应性时必须排除肺总量的影响,进行标准化,测定单位肺容量下的顺应性,即比顺应性(specific compliance)。比顺应性=测得的肺顺应性(L/cmH[XB]2[/XB]O)/肺总量(L)。
3)肺弹性阻力的来源:肺弹性阻力来自肺组织本身的弹性加回缩力和肺泡内侧的液体层同肺泡内气体之间的液-气界面的表面张力所产生的回缩力,两者均使肺具有回缩倾向,故成为肺扩张的弹性阻力。
肺组织的弹性阻力主要来自弹力和胶原纤维,当肺扩张时,这些纤维被牵拉便倾向于回缩。肺扩张越大,对纤维的牵拉程度也越大,回缩力也越大,弹性阻力也越大,反之则小。
图5-4示离体的肺在充气和充生理盐水时各自的顺应性曲线。可见扩张充气的肺比扩张充生理盐水的肺所需的跨肺压力大得多,前者约为后者的3倍。这是因为充气时,在肺泡内衬液和肺泡气之间存在液-气界面,从而产生表面张力。球形液-气界面的表面张力方向是向中心的,倾向于使肺泡缩小,产生弹性阻力。而充生理盐水时,没有液-气界面,因此不存在表面张力作用,仅肺组织的弹性回缩所产生的阻力作用。由此可见,肺组织的弹性阻力仅约占肺总弹性阻力的1/3,而表面张力的约占2/3。因此,表面张力对肺的张缩有重要的作用。
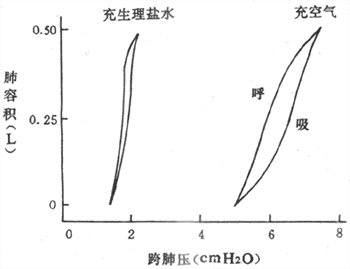
图5-4 充空气和充生理盐水时肺的顺应性曲线(1cmH[XB]2[/XB]O=0.098kPa)
根据Laplace定律,P=2T/r(P是肺内的压力,T是肺泡表面张力,r是肺泡半径)。如果大、小肺泡的表面张力量样的,那么,肺泡内压力将随肺泡半径的大小而反变。小的肺泡,压力大;小的肺泡,压力小。如果这些肺泡彼此连通,结果小肺泡内的气体将流入大肺泡,小肺泡塌陷,大肺泡膨胀,肺泡将失去稳定性(图5-5)。但实际并未发生这种情况,这是因为肺泡存在着降低表面张力作用的表面活性物质的缘故。
肺泡表面活性物质(alveolar surfactant)是复杂的脂蛋白混合物,主要成分是二棕榈酰卵磷脂(dipalmitoyl lecithin,DPL或 dipalmitoylphosphatidyl choline choline,DPPC),由肺泡Ⅱ型细胞合成并释放,分子的一端是非极性疏水的脂肪酸,不溶于水,另一端是极性的易溶于水。因此,DPPC分子垂直排列于液-气界面,极性端插入水中,非极性端伸入肺泡气中,形成单分子层分布在液-气界面上,并随肺泡的张缩而改变其密度。正常肺泡表面活性物质不断更新,以保持其正常的功能。
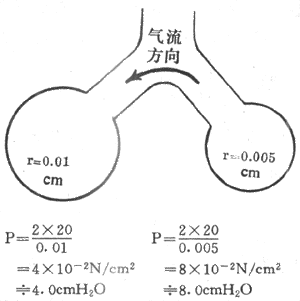
图5-5 相联通的大小不同的液泡内压及气流方向示意图1cmH[XB]2[/XB]O=0.098kPa
肺泡表面活性物质降低表面张力的作用,有重要的生理功能。表面活性物质使肺泡液-气界面的表面张力降至10[SB]-4[/SB]N/cm以下,比血浆的5×10[SB]-4[/SB]N/cm低得多,这样,就减弱了表面张力对肺毛细血管中液体的吸引作用,防止了液体渗入肺泡,使肺泡得以保持相对干燥。此外,由于肺泡表面活性物质的密度大,降低表面张力的作用强,表面张力小,使小肺泡内压力不致过高,防止了小肺泡的塌陷;大肺泡表面张力则因表面活性物质分子的稀疏而不致明显下降,维持了肺内压力与小肺泡相等,不致过度膨胀,这样就保持了大小肺泡的稳定性,有利于吸入气在肺内得到较为均匀的分布。
成年人患肺炎、肺血栓等疾病时,可因表面活性物质减少而发生肺不张。初生儿也可因缺乏表面活性物质,发生肺不张和肺泡内表面透明质膜形成,造成呼吸窘迫综合症,导致死亡。现在已可应用抽取羊水并检查其表面活性物质含量的方法,协助判断发生这种疾病的可能性,采取措施,加以预防。例如,如果含量缺乏,则可延长妊娠时间或用药物(糖皮质类固醇)促进其合成。因此,了解肺泡Ⅱ型细胞的成熟过程及其表面活性物质的代谢和调节有重要的理论和实际意义。
(2)胸廓的弹性阻力和顺应性:胸廓也具有弹性,呼吸运动时也产生弹性阻力。但是,因胸廓弹性阻力增大而使肺通气发生障碍的情况较为少见,所以临床意义相对较小。胸廓处于自然位置时的肺容量,相当于肺总是的67%左右,此时胸廓毫元变化,不表现有弹性回缩力。肺容量小于总量的67%,胸廓被牵引向内而缩小,胸廓的弹性回缩力向外,是吸气的动力,呼气的弹性阻力;肺容量大于肺总量的67%时,胸廓被牵引向外而扩大,其弹性回缩力向内,成为吸气的弹性阻力,呼气的动力。所以胸廓的弹性回缩力既可能是吸气的弹性阻力,也可能是吸气的动力,视胸廓的位置而定,这与肺的不同,肺的弹性回缩力总是吸气的弹性阻力。
[img]/assets/zyimg/shu/shenglixue/shenglixue076.gif[alt][/alt][/img]
跨壁压为胸膜腔内压与胸壁外大气压之差。正常人胸廓顺应性也是0.2L/cmH[XB]2[/XB]0。胸廓顺应性可因肥胖、胸廓畸形、胸膜增厚和腹内占位病变等而降低。
因为肺和胸廓的弹性阻力呈串联排列,所以肺和胸廓的总弹性阻力是两者弹性阻力之和,如以顺应性来表示,即:
[img]/assets/zyimg/shu/shenglixue/shenglixue077.gif[alt][/alt][/img]
所以总顺应性为 0.1L/cmH[XB]2[/XB]0。
2. 非弹性阻力 非弹性阻力包括惯性阻力、粘滞阻力和气道阻力。惯性阻力是气流在发动、变速、换向时因气流和组织的惯性所产生的阻止运动的因素。平静呼吸时,呼吸频率低、气流流速慢,惯性阻力小,可忽略不计。粘滞阻力来自呼吸时组织相对位称所发生的磨擦。气道阻力来自气体流经呼吸道时气体分子间和气体分子与气道之间的磨擦,是非弹性阻力的主要成分,约占80%-90%。非弹性阻力是气体流动时产生的,并随流速加快而增加,故为动态阻力。
气道阻力(airway resistance)可用维持单位时间内气体流量所需压力差来表示:
[img]/assets/zyimg/shu/shenglixue/shenglixue078.gif[alt][/alt][/img]
健康人,平静呼吸时的总气道阻力为1-3cmH[XB]2[/XB]0/L·S[SB]-1[/SB],主要发生在鼻(约占总阻力50%),声门(约占25%)及气管和支气管(约占15%)等部位,仅10%的阻力发生在口径小于2mm的细支气管。
气道阻力受气流流速、气流形式和管径大小影响。流速快,阻力大;流速慢,阻力小。气流形式有层流和湍流,层流阻力小,湍流阻力大。气流太快和管道不规则容易发生湍流。如气管内有粘液、渗出物或肿瘤、异物等时,可用排痰、清除异物、减轻粘膜肿胀等方法减少湍流,降低阻力。气道管径大小是影响气道阻力的另一重要因素。管径缩小,阻力大增,因为R∝1/r[SB]4[/SB](见循环系统)。气道管径又受四方面因素折影响:
(1)跨壁压:这里跨壁压是指呼吸道内外的压力差。呼吸道内压力高,跨壁压增大,管径被动扩大,阻力变小;反之则增大。
(2)肺实质对气道壁的外向放射状牵引:小气道的弹力纤维和胶然后纤维与肺泡壁的纤维彼此穿插,这些纤维象帐蓬的拉线一样对气道发挥索引作用,以保持那些没有软骨支持的细支气管的通畅。
(3)自主神经系统对气道管壁平滑肌舒缩活动的调节:呼吸道平滑肌受交感、副交感双重神经支配,两者均有紧张性。副交感神经使气道平滑肌收缩,管径变小,阻力增加;交感神经使平滑肌舒张,管径变大,阻力降低,临床上常用拟上腺素能药物解除支气管痉挛,缓解呼吸困难,近来发现呼吸道平滑肌的舒缩还受自主神经释放的非乙酰胆碱的共存递质的调制,如神经肽(血管活性肠肽、神经肽Y、速激肽等)。它们或作用于接头前受体,调制递质的释放、或作用于接头后,调制对递质的反应或直接改变效应器的反应。
(4)化学因素的影响:儿茶酚胺可使气道平滑肌舒张;前列腺素F[XB]2α[/XB]可使之收缩,而E[XB]2[/XB]使之舒张;过敏反应时由肥大细胞释放的组胺和慢反应物质使支气管收缩;吸入气CO[XB]2[/XB]含理的增加可以刺激支气管、肺的C类纤维,反射性地使支气管收缩,气道阻力增加。近来的研究发现气道上皮可合成、释放内皮素,使气道平滑肌收缩。哮喘病人肺内皮素的合成和释放增加,提示内皮素可能参与哮喘的病理生理过程。
在上述四种因素中,前三种均随呼吸而发生周期性变化,气道阻力也因而出现周期性改变。跨壁压增大(因胸膜内压下降),交感神经兴奋都能使气道口径增大,阻力减小;呼气时发生相反的变化,使气道口径变小,阻力增大,这也是为何支气管哮喘病人呼气比吸气更为困难的主要原因。
(三)呼吸功
在呼吸过程中,呼吸肌为克服弹性阻力和右面弹性阻力而实现肺通气所作的功为呼吸功。通常以单位时间内压力变化乘以容积变化来计算,单位是kg·m。正常人平静呼吸时,呼吸功不大,每分钟约为0.3-0.6kg·m,其中2/3用来克服弹性阻力,1/3用来克服非弹性阻力。劳动或运动时,呼吸频率、深度增加,呼气也有主动成分的参与,呼吸功可增至10kg·m。病理情况下,弹性或非弹性阻力增大时,也可使呼吸功增大。
平静呼吸时,呼吸耗能仅占全身耗能的3%。剧烈运动时,呼吸耗能可升高25倍,但由于全身总耗能也增大15-20倍,所以呼吸耗能仍只占总耗能的3%-4%。
三、基本肺容积和肺容量
了解肺通气量的简单方法是用肺量计记录进出肺的气量。图5-6示呼吸时肺容量变化的曲张。
(一)基本肺容积
图5-6左侧示肺的四种基本容积,它们互不重叠,全部相加等于肺的最大容量。
1.潮气量 每次呼吸时吸入或呼出的气量为潮气量(tidal volume,TV)。平静呼吸时,潮气量为400-600ml,一般以500ml 计算。运动时,潮气量将增大。
2.补吸气量或吸气贮备 平静吸气末,再尽力吸气所能吸入的气量为补吸气量(inspiratory reserve volume,IRV),正常成年人约为1500-200ml。
3.补呼气量或呼气贮备量 平静呼气末,再尽力呼气所能呼出的气量为补呼气量(espiratory reserve volume,ERV),正常成年人约为900-1200ml。
4.余气量或残气量 最大呼气末尚存留于肺中不能再呼出的气量为余气量(res idual volume,RV)。只能用间接方法测定,正常成人约为1000-1500ml。支气管哮喘和肺气肿患者,余气量增加。目前认为余气量是由于最大呼气之末,细支气管,特别是呼吸性细支气管关闭所致。
(二)肺容量
是基本肺容积中两项或两项以上的联合气量(图5-5右)。
1.深吸气量 从平静呼气末作最大吸气时所能吸入的气量为深吸气量(inspiratory capacity),它也是潮气量和补吸气量之和,是衡量最大通气潜力的一个重要指示。胸廓、胸膜、肺组织和呼吸肌等的病变,可使深吸气量减少而降低最大通气潜力。
2.功能余气量 平静呼气末尚存留于肺内的气量为功能余气量(functional residual capacity,FRC),是余气量和补呼气量之和。正常成年人约为2500ml,肺气肿患者的功能余气量增加,肺实质性病变时减小。功能余气量的生理意义是缓冲呼吸过程中肺泡气氧和二氧化碳分压(PO[XB]2[/XB]和PCO[XB]2[/XB])的过度变化。由于功能余气量的稀释作用,吸气时,肺内PO[XB]2[/XB]不至突然升得太高,PCO[XB]2[/XB]不致降得太低;呼气时,肺内PO[XB]2[/XB]则不会降得太低,PCO[XB]2[/XB]不致升得太高。这样,肺泡气和动脉血液的PO[XB]2[/XB]和PCO[XB]2[/XB]就不会随呼吸而发生大幅度的波动,以处于气体交换。
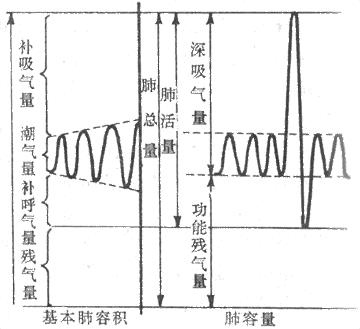
图5-6 基本肺容积和肺容量图解
3.肺活量和时间肺活量 最大吸气后,从肺内所能呼出的最大气量称作肺活(vital capacity,VC),是潮气量、补吸气量和补呼气量之和。肺活量有较大的个体差异,与身材大小、性别、年龄、呼吸肌强弱等有关。正常成年男性平均约为3500ml,女性为2500ml。
肺活是反映了肺一次通气的最大能力,在一定程度上可作为肺通气功能的指标。但由于测定肺活量时不限制呼气的时间,所以不能充分反映肺组织的弹性状态和气道的通畅程度,即通气功能的好坏。例如,某些病人肺组织弹性降低或呼吸道狭窄,通气功能已经受到损害,但是如果延长呼气时间,所测得的肺活量是正常的。因此,提出时间肺活量(timed vital capacity),也称用力呼气量的概念,用来反映一定时间内所能呼出的气量。时间肺活量为单位时间内呼出的气量占肺活量的百分数。测定时,让受试者先作一次深吸气,然后以最快的速度呼出气体,同时分别测量第1、2、3s末呼出的气量,计算其所占肺活量的百分数,分别称为第1、2、3s的时间肺活量(图5-7),正常人各为83%、96%和99%肺活量。时间肺活量是一种动态指标,不仅反映肺活量容量的大小,而且反映了呼吸所遇阻力的变化,所以是评论肺通气功能的较好指标。阻塞性肺疾病患者往往需要5-6秒或更长的时间才能呼出全部肺活量。
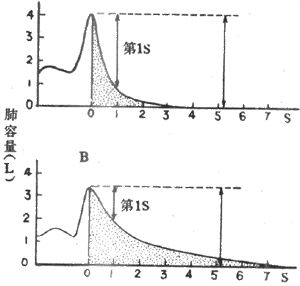
图5-7 时间肺活量
A:正常时间肺活量 B:气道狭窄时的时间肺活量
4.肺总量 肺所能容纳的最大气量为肺总量(total lung capacity,TLC),是肺活量和余气量之和。其值因性别、年龄、身材、运动锻炼情况和体位而异。成年男性平均为5000ml,女性3500ml。
四、肺通气量
(一)每分通气量
每分通气量(minute ventilation volume)是指每分钟进或出肺的气体总量,等于呼吸频率乘潮气量。平静呼吸时,正常成年人呼吸频率每分12-18次,潮气量500ml,则每分通气量6-9L。每分通气量随性别、年龄、身材和活动量不同而有差异。为便于比较,最好在基础条件下测定,并以每平方米体表面积为单位来计算。
劳动和运动时,每分通气量增大。尽力作深快呼吸时,每分钟所能吸入或呼出的最大气量为最大通气量。它反映单位时间内充分发挥全部通气量,是估计一个人能进行多大运动量的生理指标之一。测定时,一般只测量10s或15s最深最快的呼出或吸入量,再换算成每分钟的,即为最大通气量。最大通气量一般可达70-120L。比较平静呼吸时的每分通气量和最大通气量,可以了解通气功能的贮备能力,通常用通气贮量百分比表示:
通气贮量百分比=[(最大通气量-每分平静通气量)/最大通气量 ]×100%
正常值等于或大于93%。
(二)无效腔和肺泡通气量
每次吸入的气体,一部分将留在从上呼吸道至呼吸性细支气管以前的呼吸道内,这部分气体均不参与肺泡与血液之间的气体交换,故称为解剖无效腔(anatomical dead space),其容积约为150ml。进入肺泡内的气体,也可因血流在肺内分布不均而未能都与血液进入气体交换,未能发生气体交换的这一部分肺泡容量称为肺泡无效腔。肺泡无效腔与解剖无效腔一起合称生理无效腔(physiollgical dead space)。健康人平卧时生理无效腔等于或接近于解剖无效腔。
由于无效腔的存在,每次吸入的新鲜空气不能都到达肺泡进入气体交换。因此,为了计算真正有效的气体交换,应以肺泡通气量为准。肺泡通气量(alveolar ventilation)是每分钟吸入肺泡的新鲜空气量,等于(潮气量-无效腔气量)×呼吸频率。如潮气量是500ml,无效腔气量是150ml,则每次呼吸仅使肺泡内气体更新1/7左右。潮气量和呼吸频率的变化,对肺通气和肺泡通气有不同的影响。在潮气量减半和呼吸频率加倍或潮气量加倍而呼吸频率减半时,肺通气量保持不变,但是肺泡通气量却发生明显的变化,如表5-1所示。故从气体交换而言,浅而快的呼吸是不利的。
| 呼吸频率 | 潮气量 | 肺通气量 | 肺泡通气量 |
| (次/Imin) | (ml) | (ml/min) | (ml/min) |
| 16 | 500 | 8000 | 5600 |
| 8 | 1000 | 8000 | 6800 |
| 32 | 250 | 8000 | 3200 |
高频通气 近年来,临床上在某些情况下(如配合支气管镜检查,治疗呼吸衰竭等)使用一种特殊形式的人工通气,即高频通气。这是一种频率很高,潮气量很低的人工通气,其频率可为每分钟60-100次或更高,潮气量小于解剖无效腔,但却可以保持有效的通气和换气,这似乎与上述浅快呼吸不利于气体交换的观点矛盾。目前,对于高频通气何以能维持有效的通气和换气还不太清楚,可能其通气原理与通常情况下的通气原理不尽相同,有人认为它和气体对流的加强及气体分子扩散的的加速有关。高频通气的临床应用和通气原理都有待进一步研究。