第二节 内分泌系统核医学检查法
一、甲状腺功能检查
1.碘是合成甲状腺激素的主要原料,能被甲状腺摄取和浓聚,被摄取的量和速度在一定程度上与甲状腺功能有关。受试者试验前半月禁用含碘食物和有关药物于试验当日空腹口服[SB]131[/SB]I-Nal 74~185kBq(2~5uCi)、之后3、6、24h测量甲状腺摄[SB]131[/SB]I率,绘出摄[SB]131[/SB]I动态曲线。甲功正常者摄[SB]131[/SB]I率随时间递增,至24h达高峰。参考正常值:3h 5~25%,6h 10~30%,24h 15~45%。甲功低下者24h小于15%。甲功亢进者各时相值均大于正常上限,并伴摄[SB]131[/SB]I速率加快。缺碘性甲状腺肿仅见24h摄[SB]131[/SB]I率增高而摄[SB]131[/SB]I速率正常(图16-2-1)。
2.过氯酸钾(KCLO[XB]4[/XB])释放试验:KCLO[XB]4[/XB]与卤素元素相似,可阻止甲状腺摄取[SB]131[/SB]I离子,并促进甲状腺内未与酪氨酸结合的无机碘释放。按同上方法测量服[SB]131[/SB]I后2h摄[SB]131[/SB]I率,之后立即口服KCLO[XB]4[/XB](成人800mg,儿童10mg/Kg)1h后再测甲状腺摄[SB]131[/SB]I率,减本底后按下式计算[SB]131[/SB]I释放率
释放率(%)=服[SB]131[/SB]后2h摄[SB]131[/SB]率-服KCIO[XB]4[/XB]后1h摄[SB]131[/SB]率/服[SB]131[/SB]I后2h摄[SB]131[/SB]率× 100%
释放率大于10%者为异常。本试验可用于诊断某些临床上有甲功低下但摄[SB]131[/SB]I率不低,疑为酪氯酸碘化障碍的甲状腺疾患,如慢性淋巴细胞性甲状腺炎、先天性过氯酸缺乏症等。
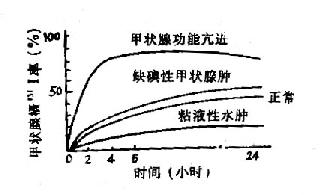
图16-2-1几种甲状腺疾病时甲状
腺摄[SB]131[/SB]碘率的变化
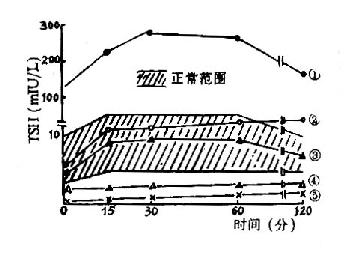
图16-2-2TRH兴奋试验反应曲线
①原发位甲低②下丘脑甲低③正常④垂体性甲低⑤甲亢
3.甲状腺素抑制试验:甲功正常者,当给予外源性T[XB]3[/XB]或T[XB]4[/XB]后血中T[XB]3[/XB]、T[XB]4[/XB]浓度增高反馈引起TSH下降,致使甲状腺摄[SB]131[/SB]I率明显下降。甲亢患者,虽血中TSH值很低,但由于存在长效甲状腺刺激素(LATS)等病理性甲状腺刺激物,故在给予T[XB]3[/XB]或T[XB]4[/XB]后,摄[SB]131[/SB]I率并无明显下降,甚至有的呈反跳增高。试验方法:作第一次摄[SB]131[/SB]I率后,口服甲状腺素片60mg每日3次,连服2周后的次日作第二次摄[SB]131[/SB]I率,按下式计算抑制率。
抑制率(%)=第一次24h摄[SB]131[/SB]I率-第二次24h摄[SB]131[/SB]I率/第一次24h摄[SB]131[/SB]I率×100%
抑制率>50%者为甲功正常,小于50%者符合甲亢。此法有助于确诊甲亢,和判断甲亢是否治愈或复发。
4.血清中垂体-甲状腺轴激素的RIA检测:检测方法按各RIA试剂盒说明书。
(1)甲状腺激素(总T[XB]4[/XB]、总T[XB]3[/XB])浓度的检测:检测T[XB]4[/XB]是判断垂体-甲状腺轴功能的重要指标,对甲功低下的诊断价值更大。T[XB]3[/XB]主要由T[XB]4[/XB]在外周脱碘生成,它比T[XB]4[/XB]具有更大的生物活性,在甲亢的早期或复发初期、T[XB]3[/XB]值常早于T[XB]4[/XB]值升高,故测定T[XB]3[/XB]深度是诊断甲亢最灵敏的指标,尤其对T[XB]3[/XB]型甲亢的诊断具特殊价值经治疗后的甲亢患者或轻型甲低患者、T[XB]4[/XB]值下降,而T[XB]3[/XB]值常代偿性维持正常或高于正常,因此联合检测血清T[XB]3[/XB]、T[XB]4[/XB]值,能更全面地反映病情及治疗后的甲功能状况。成人正常值范围:T[XB]3[/XB]1.08~3.08nmol/L,T[XB]4[/XB]63.2~157.4nmol/L,由于T[XB]3[/XB]、T[XB]4[/XB]均为蛋白结合激素,故其检测值常受血清中甲状腺素结合球蛋白(TBG)容量的影响。除垂体和甲状腺疾病外,使TBG容量降低的因素有遗传性TBG减少、蛋白缺乏症、肝硬化、皮质类固醇或雄激素治疗等;使TBG容量增高的因素有遗传性TBG增加、妊娠、传染性肝炎、血卟啉症、雌激素治疗及口服避孕药等。在解释血清T[XB]3[/XB]、T[XB]4[/XB]的检测结果时,应考虑上述各种影响因素,应由医生全面评价病人的临床和实验室结果做出,必要时应进行血清游离T[XB]3[/XB]、游离T[XB]4[/XB]的检测(见下法)。
(2)血清游离T[XB]3[/XB](FT[XB]3[/XB])、游离T[XB]4[/XB](FT[XB]4[/XB])浓度测定
由甲状腺分泌入血的T[XB]4[/XB]绝大部分(99.95%)立即与血浆中甲状腺素结合蛋白质结合。血清中T[XB]3[/XB]仅小部分来自甲状腺,大部分是由血中T[XB]4[/XB]脱碘转换而成,绝大部分T[XB]3[/XB](99.5%)也与血浆中的蛋白质结合。因此,血清FT[XB]3[/XB]、FT[XB]4[/XB]比结合状态的T[XB]3[/XB]、T[XB]4[/XB]低得多,但只有FT[XB]3[/XB]、FT[XB]4[/XB]才能进入细胞发挥生理效应,且影响其浓度检测的因素较少,故检测血清FT[XB]3[/XB]、FT[XB]4[/XB]浓度能最直接、最灵敏和最正确地反映甲状腺功能状态,联合检测FT[XB]3[/XB]、FT[XB]4[/XB],对甲状腺功能的诊断率近于100%。参考正值:FT[XB]4[/XB]为10.9~25.0pmol/L;FT[XB]3[/XB]为4.0~7.5pmol/L。
(3)血清促甲状腺激素(TSH)的检测:TSH由垂体前叶分泌,受下丘脑的促甲素释放激素(TRH)的刺激而产生和释放,同时也受血中甲状腺激素的负反馈调控。当血中T[XB]3[/XB]、T[XB]4[/XB]浓度减低(或增高)可刺激(或抑制)TSH的分泌,两者间呈现负函数相关关系。当T[XB]3[/XB]、T[XB]4[/XB]轻度降低时,TSH呈低水平升高(10~15mlU/L);T[XB]3[/XB]、T[XB]4[/XB]明显降低时,TSH呈高水平升高(15~200mlU/L)、故检测血清TSH值是早期诊断原发性甲低(尤其对亚临床型)的灵敏指标。若血清T[XB]3[/XB]、T[XB]4[/XB]值低,TSH值亦低,可考虑为垂体性或下丘脑性甲低。甲低患者在用甲状腺制剂做替代治疗期间,血清TSH值可用作调整药量的重要指标。甲亢患者,由于血中T[XB]3[/XB]、T[XB]4[/XB]升高,反馈引起血中TSH值明显低于正常下限,唯垂体肿瘤伴甲亢者会出现血清TSH增加。血清TSH的正常值与年令有关,在出生几分钟内明显上升,至30min达高峰(13~140mlU/L)48h后下降。儿童期TSH水平与成人相同,一般在10mlU/L以下。
5.TRH兴奋试验:TRH可刺激垂体合成与释放TSH、使血中TSH水平升高。当垂体和甲状腺功能正常时,静脉注射TRH300~400ug后30min,血中TSH可达高峰,常比基础值升高2倍(“倍增反应”)。甲亢时,血中T[XB]3[/XB]、T[XB]4[/XB]浓度的增高可抑制TRH对垂体的兴奋反应(“无反应”);原发甲低时,血中T[XB]3[/XB]、T[XB]4[/XB]浓度的降低,可提高垂体对TRH的兴奋反应,使血中TSH更显著增高(数倍至十多倍),称为“活跃反应”;继发于垂体的甲低,在注射TRH后,TSH值不升高(无反应);继发于下丘脑的甲低,在静注TRH后60min才出现TSH增高的反应(“延迟反应”)(图16-2-2)由此看出,TRH兴奋试验是检查下丘脑-垂体-甲状腺轴功能的重要手段,对鉴别上述三种甲低具有特别重要的意义。
二、血中甲状腺自身抗体的RIA检测
甲状腺球蛋白(TG)抗体和甲状腺微粒体(TM)抗体,在正常人血清中滴度不高(前者<30%、后者<15%),当患者有某些甲状腺自身免疫性疾患、如桥本氏甲状腺炎、弥漫性甲亢或特发性甲低时,TG抗体和(或)TM抗体的滴度会显着升高,故可作为诊断此类患者的免疫学指标,特别对桥本氏甲状腺炎的诊断,同时检测该两项自身抗体的互补阳性率可达98%以上。
三、甲状腺显像检查
目前临床上广泛采用放射性碘或锝的标记药物作为显象剂,以显示甲状腺的位置,形态、大小及病变的位置、范围和功能状态。本法主要用来诊断异位(如胸内或舌根部)甲状腺,及观察甲状腺结节的功能状态。依据结节摄碘(或锝)功能的高低可分为:①热结节、此为摄碘功能高于正常甲状腺的功能亢进性腺瘤,发生甲癌的机率极小;②温结节,摄碘功能与正常相仿、多为组织增生或腺瘤,发生甲癌的机率也不高(<18%);③冷结节,摄碘功能低或无摄碘功能,多为组织增生或腺瘤伴囊性变、出血等,发生甲癌的机率大于温结节(7.1~54.5%)。
甲状腺显像还可用于甲状腺癌转移灶的诊断和定位。分化较好的甲状腺癌及其转移灶若具摄[SB]131[/SB]I功能即可能显影,但转移灶摄[SB]131[/SB]I量较少常使影像不清,为提高转移灶的显影效果可采取下列措施:①若还存在正常甲状腺,可服用抗甲状腺药物2~3个月,使正常甲状腺激素合成障碍;②注射TSH以提高功能性转移灶的摄[SB]131[/SB]I功能;③必要时手术切除全部正常状腺,或用大量[SB]131[/SB](1850~3700MBq,50~100lmCi)破坏正常甲状腺;给患者服用甲T[XB]3[/XB]连用4周,停服2周以使血TSH上升,当升至30~50mlU/L时再行显像;④加大患者服用的[SB]131[/SB]I显像用量,一般成人在185~370MBq(5~10mCi)范围,服后48~72h进行全身显像。
注意,当存在剩余甲状腺组织时,或当转移灶分化不良时,转移灶可能不显像,故阴性结果并不能完全排除转移灶的存在。
四、肾上腺显像
1.肾上腺皮质显像:胆固醇是合成皮质激素的原料,故静脉注射的[SB]131[/SB]I-碘代胆固醇能被肾上腺皮质细胞摄取。其摄取的数量和速度与皮质的功能相关。临床上可用此法对各种肾上腺皮质功能亢进性疾病进行定位诊断和初步鉴别;也可用此法监测移植的肾上腺组织、作导位肾上腺定位以及肾上腺皮质癌的辅助诊断。
2.肾上腺髓质显像:间位碘代卡胍(MIBG)能与肾上腺素受体特异性结合,故用131I-MIBG可作为该受体的高特异性显像剂。正常的肾上腺髓质多不显像或少数人仅显示小而不清晰的影像。嗜铬细胞瘤表现为放射性提早浓集且浓集度增强。本法对肾上腺内和异位的嗜铬细胞瘤的诊断灵敏度、特异性高达90%、95%以上,是嗜铬细胞瘤及其恶性瘤转移灶定位诊断的首选检查法;也可对变感神经母细胞瘤及其转移灶进行定位诊断。
五、其它几种内分泌激素的RIA检测
1.胰岛素及其抗体:检测胰岛素有助于了解胰腺B细胞分泌胰岛素的功能,常结合葡萄糖激发胰岛素释放试验进行,已广泛应用于糖尿病的诊断、分型和治疗随访。血清胰岛素的正常范围:7.22~25.5mlU/L。糖尿病患者接受外源性胰岛素治疗后,血清中将出现抗胰岛素抗体而干扰继后的治疗,检测病人血中的此类抗体,对调整临床用药有实际价值。
2.C-肽:胰岛素原包括一个分子的胰岛素和一个分子的连续肽即C-肽。C-肽虽无生物活性,但由于它和胰岛素以等克分子的比例,从B细胞释放入血、测定C-肽又不会受到外源性胰岛素及其抗体的影响,故检测C-肽对接受胰岛素治疗者能更精确地反映B细胞的功能,对糖尿病的分裂、治疗和予后估计亦有重要意义。正常成人C-肽<4.0ug/L。
3.皮质醇及促皮质素(ACTH):前者是肾上腺皮质分泌的一种糖皮质类固醇激素,其主要功能是增加糖异生。皮质醇的含量有明显的昼夜节律变化,晨6~8点最高,22~24点最低。正常值一般采用晨8点的测定值40~200ug/L、肾上腺皮质机能亢进患者的血浆皮质醇明显增高,可达300~400ug/L;肾上腺皮质机能低下患者则减少至<10ug/L。长期使用类固醇激素治疗后,可反馈抑制ACTH分泌,使皮质醇分泌减少。一些产生异位A-CTH的肿瘤,如燕麦型肺癌、乳腺癌等几种癌瘤患者的血浆中,可出现ACTH和皮质醇升高。ACTH的正常值1.1~11.0pmol/L(上午8时)。