第三节 子宫体疾病
一、子宫内膜增生症
子宫内膜增生症(endometrial hyperplasia)临床表现为功能性子宫出血,主要症状为月经不规则、经期延长和月经量过多。大部分病人发生于更年期或青春期。其发生与卵巢雌激素分泌过多而孕酮缺乏有关。
【病变】
肉眼观,一般可见子宫内膜普遍增厚,可达0.5~1cm,表面光滑,柔软,也可呈不规则形或息肉状。镜下,可分4种类型:①单纯型,子宫内膜腺体及间质均增生,腺体明显增多、大小不一、分布不均(图13-6)。偶见腺体扩大成囊,腺上皮细胞呈柱状,缺乏分泌,往往排列成假复层。核分裂像常见。间质细胞排列紧密。②囊腺型,以增生腺体呈明显囊性扩张为特征。典型病例肉眼可见在增厚的内膜中有散在小孔形成,因此称之为瑞士干酪样增生。镜下,内膜腺体形状多样,大小极不一致,小者如增生早期的腺体,大者直径可为小的数倍至数十倍,大小腺体皆衬以假复层高柱状或立方上皮,并缺乏分泌现象。间质细胞丰富,胞浆少,核浓染。③腺瘤样型,以腺体增生而密集排列和间质稀少为特征,腺体数量远比前两型为多,结构也更加复杂,腺上皮向腺腔内呈乳头状或向间质呈出芽样增生。间质稀少。腺上皮细胞为高柱状,假复层,核空泡状,核分裂像常见,但无明显异型性。④不典型增生,组织结构与腺瘤样增生相似,腺体拥挤并呈不规则形、分支状或出芽样增生,间质明显减少,同时出现腺上皮细胞的异型性,细胞核大,染色质粗,核仁明显,上皮复层,失去极性,常见核分裂像。子宫内膜不典型增生有时很难与高分化腺癌鉴别,主要鉴别点是前者不见间质浸润。有人认为它是子宫内膜腺癌的癌前变化。
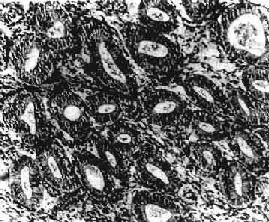
图13-6 子宫内膜增生症
腺体明显增多、大小不一、分布不均,腺上皮多层,间质增生,排列紧密
【临床病理联系】
子宫内膜增生症的子宫不规则出血是由卵巢滤泡不排卵所致。由于卵巢持续分泌雌激素,一方面引起子宫内膜增生,另方面抑制垂体前叶卵泡刺激素的分泌,终致卵泡因失去卵泡刺激素的支持而发生退化,雌激素分泌因而急骤下降,增生的子宫内膜由于雌激素突然不足而发生坏死脱落,引起子宫出血。
有些功能性子宫出血的病人,偶尔在更年期前或更年期可见到分泌期内膜,有人认为系更年期前激素不平衡,垂体促性腺激素产生过度或黄体功能过盛所致。临床可有月经过多表现,称排卵性功能性子宫出血。
二、子宫内膜异位症
当子宫内膜组织出现于正常子宫内膜以外的部位时,称为子宫内膜异位症。一般称子宫内子宫内膜异位症为子宫腺肌病,子宫外子宫内膜异位症为子宫内膜异位症。
(一)予宫腺肌病
子宫腺肌病(adenomyosis)是指子宫肌壁内出现子宫内膜腺体及间质,在异位的腺体及间质周围有增生肥大的平滑肌纤维。多发生于育龄期妇女,主要临床表现为子宫增大,痛经及月经过多。病因未明,有人认为是子宫内膜直接向肌层扩展的结果。病人常有雌激素增高及伴有子宫内膜增生症。妊娠分娩及过度刮宫等创伤可能会增加子宫内膜碎片进入肌层的机会,故多见于经产妇。
【病变】
肉眼观,分弥漫型及局灶型两种。弥漫型表现为子宫均匀增大;局灶型者子宫呈不规则增大,多见于子宫后壁,呈球形增大。切面可见在增厚的子宫壁中散在大小不等的小腔,有些小腔含血性浆液或巧克力样液,有时可见棕色含铁血黄素沉着,偶尔有较大的囊腔形成。小腔隙周围可见平滑肌纤维呈旋涡状排列,与平滑肌瘤相似,故有腺肌瘤(adenomyoma)之称,但与周围肌层的分界不如平滑肌瘤明显。
镜下,子宫腺肌病的诊断标准是,距子宫内膜基底层以下至少一个低倍(10×10)视野(大约2mm)深处的子宫肌层中出现子宫内膜腺体及间质,呈岛状分布,其周围有肥大的平滑肌纤维。异位的腺体往往呈增生期改变。这种内膜对雌激素有反应,而一般对孕激素比较不敏感,可能与其来自子宫内膜基底层有关。少数腺体可呈分泌期改变。间质与正常子宫内膜间质相似。
(二)子宫内膜异位症
子宫内膜异位症(endometriosis)是指子宫内膜异位于子宫以外的组织及器官,如卵巢、子宫直肠窝、输卵管、子宫浆膜、子宫韧带、直肠、膀胱、子宫颈、阴道、外阴、腹股沟、腹部手术瘢痕、盆腔淋巴结等。一般好发于青年妇女和不孕症妇女。主要症状为痛经。
最多见的子宫内膜异位症为卵巢子宫内膜异位症,常见于卵巢表面,且多为双侧性。因引起局部纤维组织增生而常形成结节状肿物。异位的子宫内膜在卵巢激素作用下,可发生周期性变化,随月经反复出血,在局部形成充满“血液”的囊性肿物,即所谓子宫内膜异位囊肿。囊内含棕红色粘稠的变性血性液体,似巧克力糊、称巧克力囊肿。镜下,在其囊壁内往往可找到子宫内膜腺体及间质。由于经血不断产生和聚集,囊肿可继续增大,囊内压不断增高,引起临床症状。囊肿也可破裂,引起腹腔出血和附近组织粘连。其次为子宫直肠窝子宫内膜异位症,常引起严重粘连,并往往形成紫褐色结节状肿物。
组织发生主要有两种学说,一为种植及移植学说,认为在行经期,经血倒流至输卵管,进入盆腔,使子宫内膜碎片种植在盆腔及腹膜表面;或经淋巴道、血道带到淋巴结和远隔部位;或在子宫切开或切除手术时人为地将子宫内膜移植到腹壁切口所致。另一种是体腔上皮化生学说,认为异位的子宫内膜组织是由于器官本身局部的体腔上皮化生而来,这种可能性较小。
三、子宫肿瘤
(一)子宫平滑肌瘤
子宫平滑肌瘤(leiomyoma)是女性生殖器官中最常见的一种良性肿瘤,多见于30~50岁妇女,20岁以下罕见,绝经后肌瘤可逐渐萎缩。其发生可能与过度的雌激素刺激有关。临床上多数患者可无症状,若出现症状,则表现为月经过多及局部肿块等。
【病变】
肉眼观,肌瘤可以生长在子宫任何部位,常位于子宫壁内(肌层内肌瘤)、浆膜下(浆膜下肌瘤)或粘膜下(粘膜下肌瘤)。可单发或多发,常为多个,其数目多少不等,常见为数个、乃至十数个或数十个,称多发性平滑肌瘤。肌瘤的大小可极为悬殊,小的在显微镜下才可检见,大的如成人拳大或更大,甚至可充满整个腹腔。肌瘤多呈球形或融合成不规则形,质较硬,界限明显,但无明显包膜(图13-7)。切面上,瘤组织常呈灰白色,编织状或旋涡状,当肌瘤生长较快或供血不足时,可发生各种继发性改变,如玻璃样变、粘液变、囊性变、水肿及出血、坏死等。
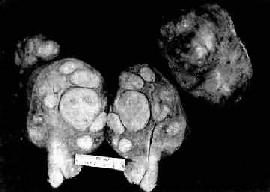
图13-7 子宫平滑肌瘤
多个肌瘤结节,位于肌壁内、粘膜下及浆膜下,境界分明,宫腔受挤压呈裂隙状
镜下,瘤细胞与正常子宫平滑肌细胞相似,但肌瘤细胞核比较密集,常排列成纵横交错的不规则束状或成编织状。核大多呈长杆状、两端钝圆或圆锥形,染色质纤细。肌细胞间有不等量的结缔组织。每10个高倍(400倍)视野核分裂像少于5个者一般为良性。有少数病例瘤细胞核增多、致密,核大活跃,染色质粗,无核分裂像,称细胞性平滑肌瘤(cellular leiomyoma)。子宫平滑肌瘤的恶变率很低,据报道为0.2%~0.5%,多见于年龄较大、生长较快与较大的肌瘤。如果核分裂像每个高倍视野达10个以上或有肌层及血管浸润者应诊断平滑肌肉瘤。
(二)子宫体癌
子宫体癌又称子宫内膜癌(carcinoma of endometrium),较常见,占女性生殖道恶性肿瘤的20%~30%。近年来子宫体癌的发病率有上升趋势。多发生在50岁以上绝经期和绝经期后妇女。病因未明,一般认为与雌激素长期持续作用有关。主要临床表现为不规则阴道流血。
【病变】
肉眼观,分弥漫型及局限型两种。弥漫型的子宫内膜呈弥漫增厚,不规则形、息肉或菜花状,质脆,常见出血、坏死或溃疡形成。癌组织浸润肌层,深浅不一(图13-8)。局限型多位于宫底或宫角,后壁多于前壁,常呈息肉状伴肌层浸润。
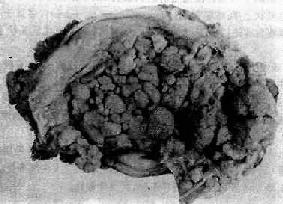
图13-8 子宫体腺癌(弥漫型)
癌组织弥漫浸润子宫壁,且部分突入子宫腔中形成大不不等的乳头状肿块
镜下,子宫内膜癌多数为分化较好的腺癌。腺体数目增多,形状和大小不一,排列紊乱,腺体呈“背靠背”形式。腺体由单层或复层细胞组成,形成条索状“搭桥”。间质极少。有时腺上皮增生形成实体性癌巢。癌细胞呈柱状或多角形,可有不同程度的分化。胞浆中等量,淡染;核大小不一,染色质增多而深染,核仁明显,可有正常或病理核分裂像。根据分化程度,子宫内膜癌可分为3级:Ⅰ级(高分化腺癌),腺体较规则,同单层细胞组成,细胞排列紧密有的成假复层或复层。核分裂像少见(图13-9)。Ⅱ型(中分化腺癌),腺体不规则,有较多腺样结构或小腺体形成,可有少量实性区。癌细胞分化较差,核分裂像易见。Ⅲ级(低分化腺癌),腺体结构极少见,癌巢多呈实性片块状,细胞异型性明显,核分裂像多见。有些腺癌组织中可见良性化生的鳞状上皮团,称腺棘癌(adenoacanthoma)。如果腺癌内混有恶性鳞状上皮,称腺鳞癌(adenosquamous carcinoma),多见于分化较差的腺癌。少数子宫内膜癌含有透明细胞,或含粘液的细胞。有些可形成乳头状子宫内膜癌。
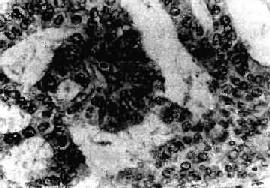
图13-9 子宫内膜腺癌
呈腺样结构,癌细胞呈柱状和立方形,核异型明显,排列紊乱
【扩展和转移】
一般,子宫内膜癌生长较缓慢,局限在子宫内膜的时间较长,但也有极少数发展较快者。其转移途径主要是淋巴道转移、直接蔓延,晚期也可有血行转移。
1.淋巴道转移 宫底部的癌多转移至腹主动脉旁淋巴结;癌在子宫角时可沿圆韧带的淋巴管至腹股沟淋巴结;子宫下段及扩散到宫颈管的癌灶,与宫颈癌的淋巴道转移途径相同,可至子宫旁、髂内外和髂总淋巴结。
2.直接蔓延,向上经子宫角至输卵管;向下至颈管、阴道;向外经肌层浸润至浆膜面而蔓延至输卵管、卵巢,并可广泛种植在腹膜、子宫直肠窝有大网膜等处。
3.血行转移,晚期患者可经血行转移至肺、肝有骨等处。